Жизнь без «косточек» ног — Medcentras.lt
Фото: shopclues.com
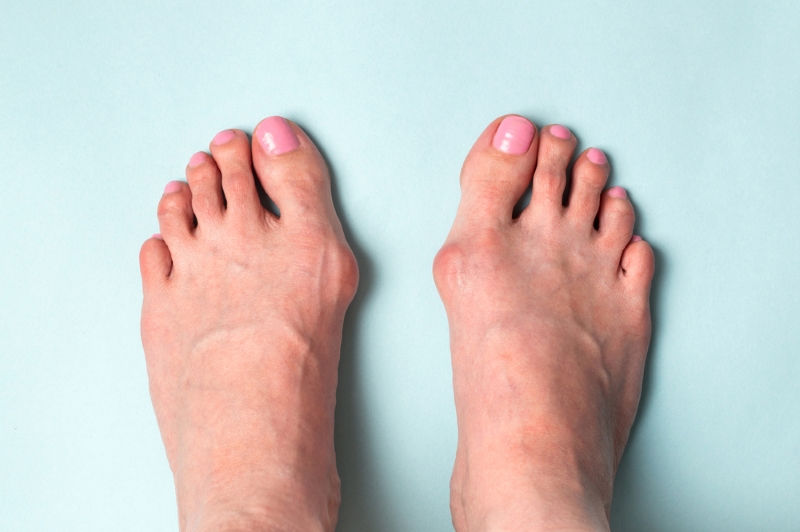
Искривленные большие пальцы ног или, как принято их называть, «косточки» или «шишки», не только портят внешний вид, но и мешают ходить, вызывают постоянные боли. Эта проблема в основном встречается у женщин, но иногда от этого страдают и мужчины.
Избавиться от проблем в стопе можно в Медицинском центре диагностики и лечения, который находится в Вильнюсе, по ул. В.Грибо.
Что такое «косточка»?
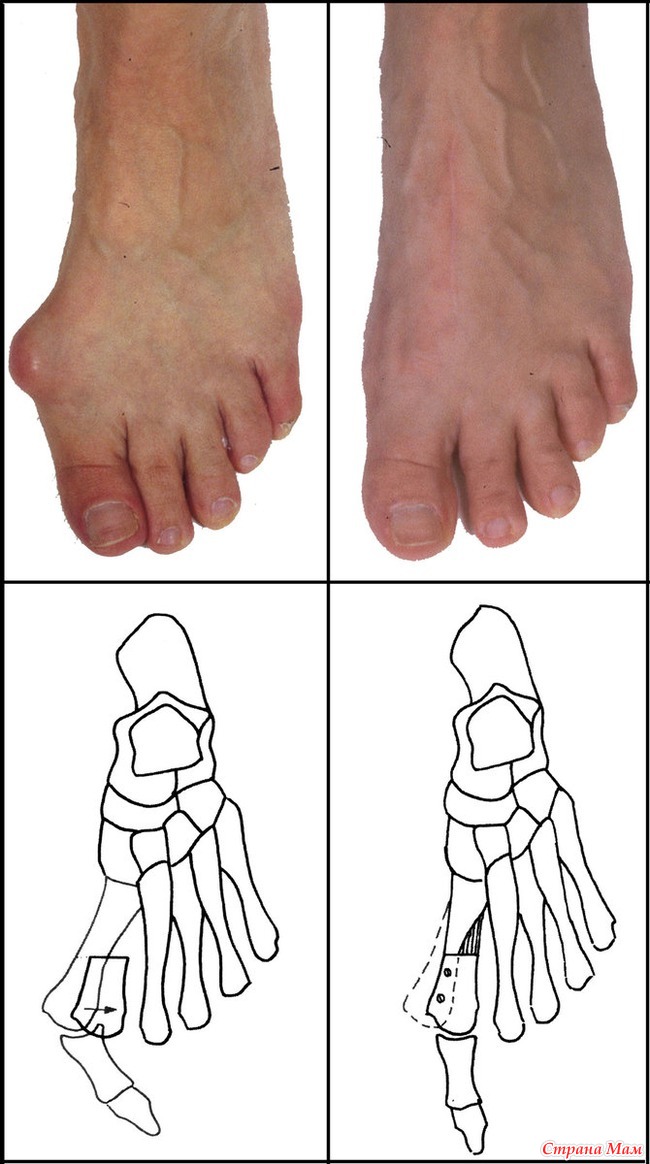
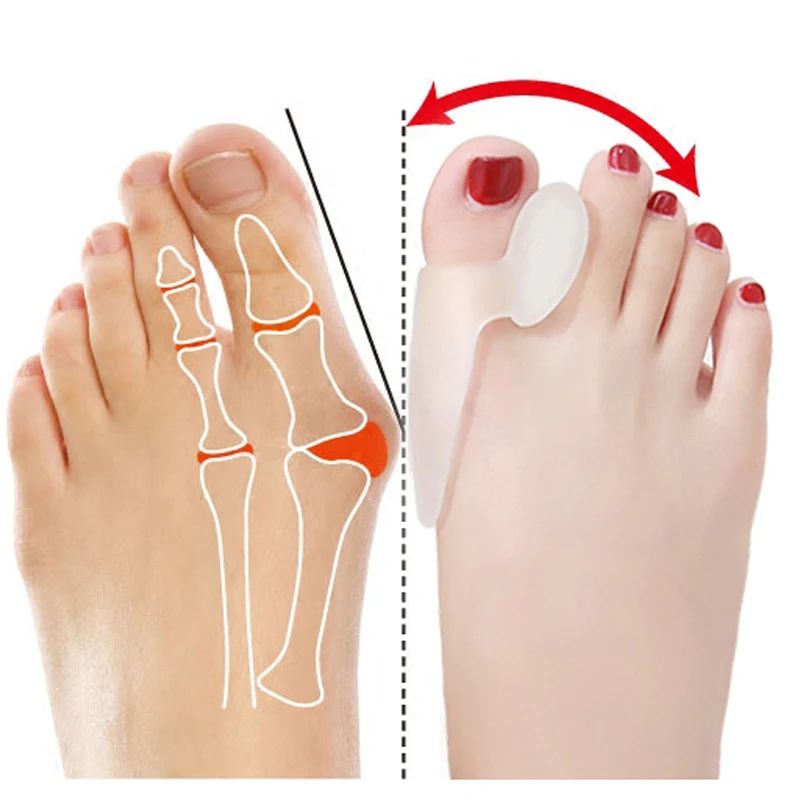
То, что в обиходе называется «косточкой» на большом пальце ноги, на научном языке звучит как вальгусная деформация пальца стопы или hallux valgus. При искривлении большого пальца во внутреннюю сторону, по направлению к другим пальцам стопы образуется угол с первой плюсневой костью. На самом деле, никакой «косточки» или «шишки» нет — это только так кажется. Если сразу не обратить внимание на проблему, то ситуация со временем только ухудшится и «косточка» все больше будет выпирать.
На ранних стадиях развития «косточки» в области основания большого пальца появляется покраснение и отек. Эти симптомы не проходят самостоятельно и именно на этом этапе болезни необходимо обращаться к врачу. При отсутствии должной терапии и профилактики, заболевание прогрессирует, и у человека появляется боль ноющего характера, которая становится совершенно невыносимой при ходьбе, а в совсем запушенных случаях даже в состоянии покоя.
Стадии вальгусной деформации:
- I — большой палец смещается на 10-20 градусов, у больного проблемы только эстетического плана;
- II — большой палец смещается на 20-30 градусов, шишка болит только после длительной ходьбы;
- III — большой палец смещается на 30-50 градусов, шишка мешает ходьбе и может болеть и в состоянии покоя, выбирать обувь становится все сложнее;
- IV — большой палец смещается более чем на 50 градусов, боль и воспаление становятся постоянными, искривление наблюдается и на других пальцах.
Когда искривляются большие пальцы ног?
«Косточки» на ногах могут развиваться вследствие многих причин и предрасполагающих факторов. Самая частая причина возникновения такой проблемы — неправильно подобранная обувь: туфли на высоком каблуке с узким носком, которая особенно травмирует сустав стопы, т.к. при ходьбе весь вес тела приходится на носок, а пальцы сдавливаются.
Не последняя роль отводится и наследственности. Люди с плоскостопием, с широкой стопой или низким сводом стопы чаще склонны к проблемам с «косточками».
К появлению «косточек» могут приводить травмы стопы, избыточный вес, гормональные нарушения (в период полового созревания, беременности, лактации и менопаузы).
В основном от «косточек» страдают люди старшего возраста, так как сустав их большого пальца и защитный хрящ больше, чем у молодых людей, подвержены артриту.
Консервативное лечение
Лечение болезни зависит от тяжести деформации и интенсивности боли.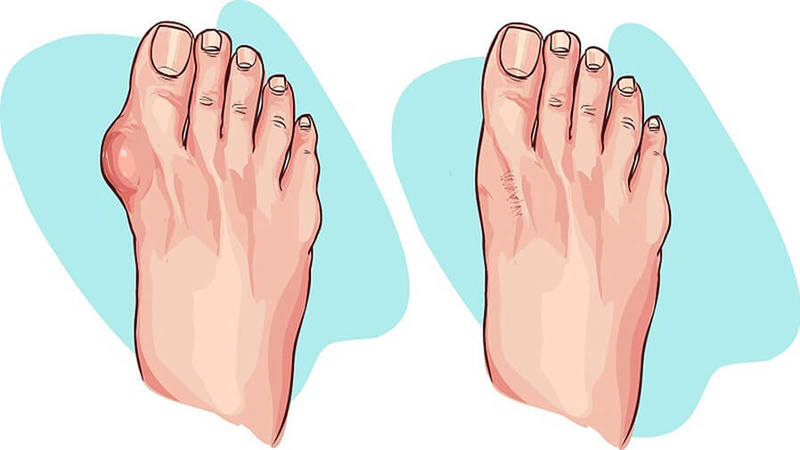 Косточки на ногах могут быть сопутствующими заболеваниями артрита, подагры и других заболеваний суставов. Поэтому при появлении первых признаков деформации не стоит заниматься самолечением, а как можно скорее обратиться к врачу-ортопеду, чтобы избежать прогрессирования болезни. «Косточки», которые вовремя не лечатся, вызывают еще большую боль, деформацию других пальцев и даже всей стопы.
Косточки на ногах могут быть сопутствующими заболеваниями артрита, подагры и других заболеваний суставов. Поэтому при появлении первых признаков деформации не стоит заниматься самолечением, а как можно скорее обратиться к врачу-ортопеду, чтобы избежать прогрессирования болезни. «Косточки», которые вовремя не лечатся, вызывают еще большую боль, деформацию других пальцев и даже всей стопы.
Для снятия незначительной боли и воспаления назначают нестероидные противовоспалительные лекарства, физиотерапевтические процедуры, гимнастику, используют специальные обувные стельки, корректирующие движения стопы и снимающие боль.
Как удалить «уродливый» нарост
Операция рекомендуется, если лечение медикаментами и процедурами не приносит желаемого эффекта или если деформация зашла уже слишком далеко. У большинства пациентов после операции деформация, а вместе с ней боль исчезают.
Перед операцией проводят осмотр стопы, делают рентгенограмму, измеряют угол, который формируют кости стопы, определяют степень деформации. На основании этих исследований выбирается тип операции.
На основании этих исследований выбирается тип операции.
- При легкой деформации hallux valgus ортопед удаляет наросты кости, а также выполняет пластику сухожилий и связок вокруг сустава.
- При лечении средней деформации hallux valgus врач удаляет костный нарост, возвращает кость в правильное положение, вокруг сустава выполняет пластику сухожилий и связок.
- При тяжелой деформации требуется радикальное вмешательство — хирург удаляет костные наросты и часть кости, возвращает кость в правильное положение и фиксирует металлическими конструкциями, выполняет пластику сухожилий и связок.
- При сильном повреждении сустава может применяться дополнительная пластика мягких тканей или эндопротезирование сустава.
Как правило, операцию проводят на одной стопе, вторую рекомендуют оперировать через 4-6 месяцев. После операции на ногу накладывается повязка, на 3-6 недель пациенту подбирают специальную обувь. Физическая активность ограничивается еще в течение 8-12 недель.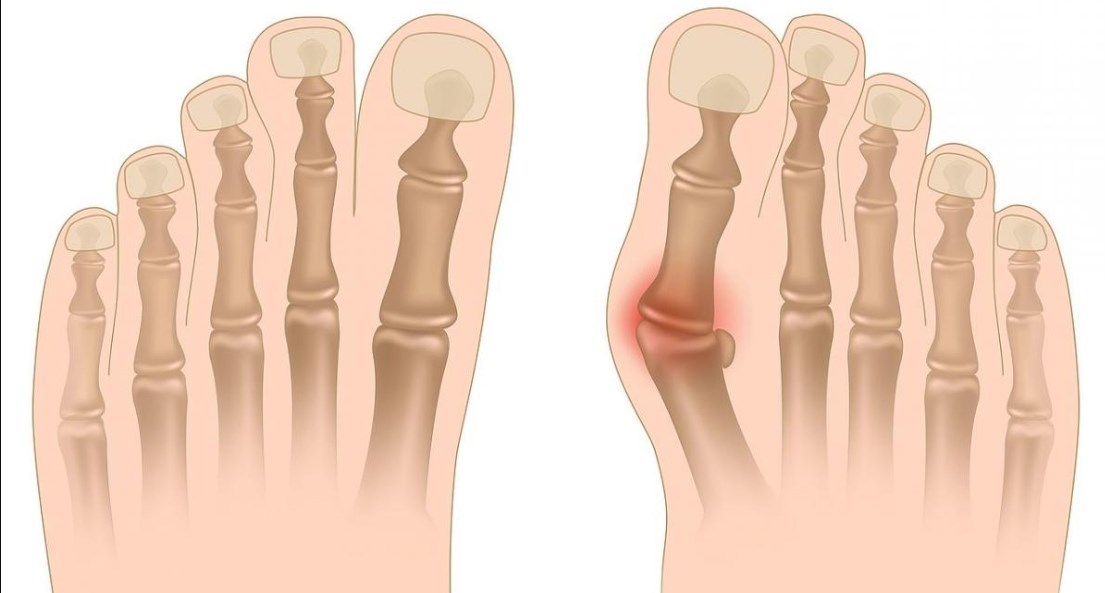
В случаях средней и особой тяжести после операции на 4-6 недель накладывается гипсовая лангетка. Рекомендуется пользоваться при ходьбе костылями, чтобы не опираться на оперированную ногу. В послеоперационный период очень важно соблюдать предписанный врачом режим и разрабатывать большой палец. Через 10-12 дней после операции, когда заживет разрез, нужно начинать делать упражнения.
Эффективность хирургических методов
Около 85% пациентов остаются довольны результатом, лишь небольшая часть жалуется на то, что после операции уменьшается подвижность большого пальца. Бывают случаи, что палец возвращается в прежнее положение «косточки», тогда, увы, необходима повторная операция.
При правильно проведенной операции, правильном ведении послеоперационного периода и строгом соблюдении пациентом всех назначений и рекомендаций врача никаких осложнений не бывает и вероятность рецидива минимальна. Лучше, чтобы пациента осматривал, оперировал и консультировал в постоперационном периоде один и тот же врач, как это происходит в Медицинском центре диагностики и лечения.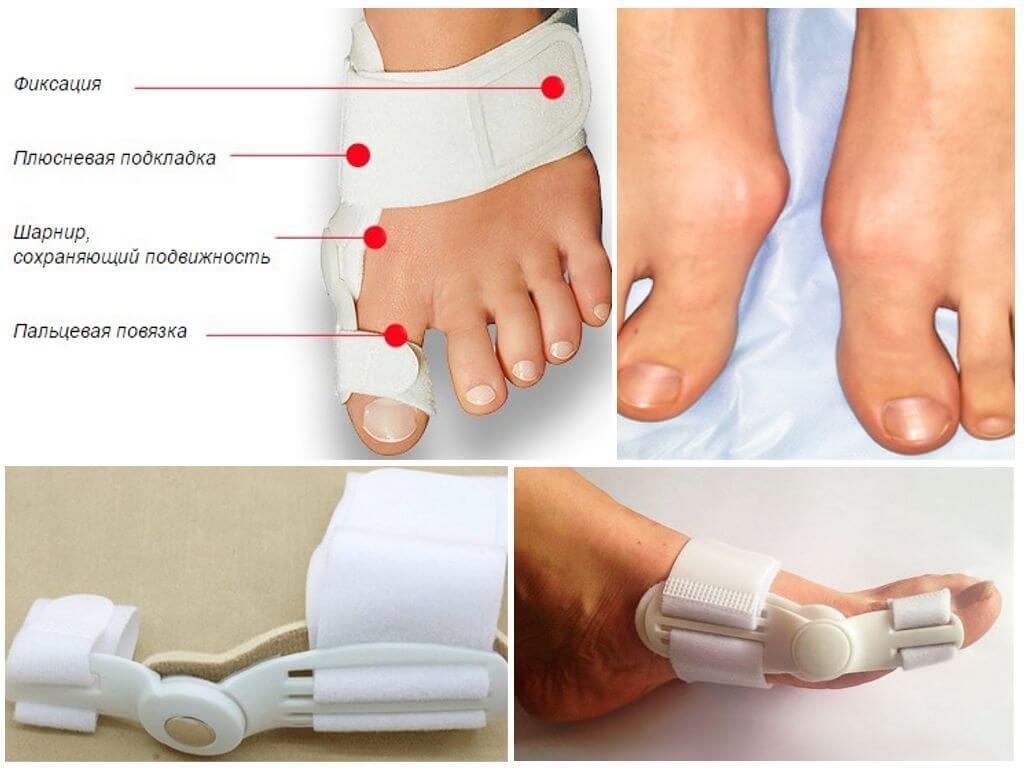 Строго выполняя все рекомендации хирурга после операции, пациент может радоваться красоте своих ног, забыв о страданиях, которые им приносили «косточки».
Строго выполняя все рекомендации хирурга после операции, пациент может радоваться красоте своих ног, забыв о страданиях, которые им приносили «косточки».
Консультации и операции проводят руководитель Центра ортопедии и травматологии врач Д.Римас и врач В.Навикас.
Ссылки по теме:
- Боль и онемение пальцев руки – симптомы серьезных заболеваний
Растет косточка на ноге – что делать?
Вальгусная деформация стопы (Hallux valgus) — одна из самых распространенных ортопедических патологий. Она проявляется ростом «косточки» на стопе у основания большого пальца. Этот дефект встречается у 60% взрослых, реже — у детей. Женщины страдают от вальгусной деформации в 10 раз чаще, чем мужчины. В чем причины Hallux valgus и что делать с шишкой на стопе? Рассказывают наши специалисты.
Вальгусная деформация — особая форма поперечного плоскостопия, для которой характерно искривление большого пальца ноги. Искривление приводит к изменению формы передней части стопы: она расширяется и разворачивается наружу.
Рост костного нароста провоцируется отклонением большого пальца от других.
Причины образования косточки на стопе
Вальгусный дефект развивается медленно. Минусов в этом больше, чем плюсов: болезнь сложно поймать на ранних стадиях. Сначала становится неудобной привычная обувь, потом начинают болеть стопы. Главный симптом Hallux valgus — отклонение большого пальца кнаружи с образование костяного нароста у основания — тоже проявляется постепенно. Где первопричина?
Самый значительный процент среди больных вальгусной деформацией составляют женщины старше 30 лет. Еще не догадались почему? Верно, все дело в обуви. Если вы день за днем носите обувь на высоком каблуке и/или с узким носком, то шансы на образование косточки у вас высоки.
Кроме того, причинами заболевания может быть:
- врожденная слабость соединительной ткани;
- лишний вес — он увеличивает нагрузку на стопы;
- малоподвижный образ жизни из-за сидячей работы и ослабления мышц ног;
- плоскостопие;
- травмы суставов стопы;
- занятия балетом и спортивными танцами — из-за частого передвижения на носочках.

Что делать, если растет косточка на стопе?
Проблемы у обладателей злосчастной косточки не только косметические. Больные часто жалуются, что им сложно подобрать обувь, что ноги быстро устают при ходьбе. Кроме того, вальгусная деформация стоп часто сопровождается такими неприятностями, как образование болезненных мозолей и натоптышей. Вывод? Что-то делать надо обязательно.
Сразу скажем, ответ на вопрос вроде «Можно ли вылечить косточку на ноге йодом?» отрицательный. Это касается и других домашних средств, они могут только на время уменьшить болезненные ощущения.
Первый шаг — визит к врачу-ортопеду. Он проведет необходимую диагностику и назначит лечение, которое может быть консервативным или оперативным. Сегодня в арсенале медиков есть достаточно средств, которые позволяют обойтись без операции. Хирургическое вмешательство необходимо только в совсем запущенных случаях.
Лечение вальгусного дефекта длительное и непростое.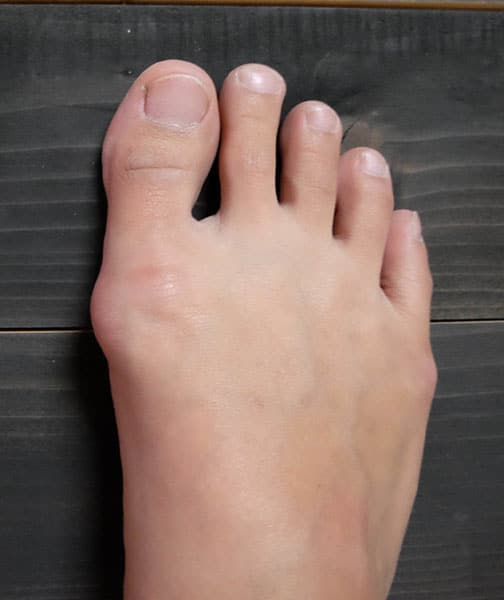 Заключается оно в подборе правильных ортопедических стелек, назначении физиотерапии, противовоспалительных и обезболивающих препаратов, сеансах массажа. Кроме того, врач порекомендует комплекс лечебной физкультуры. Чтобы терапия быстрее привела к результатам, желательно обратиться в клинику на ранних стадиях заболевания.
Заключается оно в подборе правильных ортопедических стелек, назначении физиотерапии, противовоспалительных и обезболивающих препаратов, сеансах массажа. Кроме того, врач порекомендует комплекс лечебной физкультуры. Чтобы терапия быстрее привела к результатам, желательно обратиться в клинику на ранних стадиях заболевания.
Что может сделать сам пациент?
От пациента тоже многое зависит. Хорошей поддержкой лечению станет:
- ношение удобной, не узкой обуви на невысоком каблуке;
- постоянное использование ортопедических стелек;
- чередование активности и отдыха — особенно актуально для тех, кто работает на ногах;
- при необходимости снижение веса.
Эти меры хороши и для профилактики вальгусной деформации. Еще одна полезность напоследок: на состоянии стоп хорошо сказывается хождение босиком по гальке, песку, неровным поверхностям.
Получить профессиональную помощь при вальгусной деформации стопы можно в нашем медицинском центре. Приходите, в диагностике и лечении косточки на ноге мы используем современные методы с доказанной эффективностью!
Приходите, в диагностике и лечении косточки на ноге мы используем современные методы с доказанной эффективностью!
Костная шпора на верхней части стопы: причины, лечение и профилактика
Костная шпора — это разрастание лишней кости. Обычно он развивается там, где встречаются две или более костей. Эти костные выступы формируются, когда тело пытается восстановить себя. Костные шпоры могут ощущаться как твердый комок или бугорок под кожей.
Вероятность развития костной шпоры на стопе увеличивается с возрастом. Его влияние на вашу повседневную жизнь зависит от серьезности. Некоторые люди даже не замечают костную шпору на ноге. Другие имеют дело с парализующей болью, которая мешает ходить, стоять или носить обувь.
Костная шпора на верхней части стопы иногда возникает из-за остеоартрита, разновидности артрита. При этом состоянии хрящи между костями могут со временем разрушаться. Чтобы компенсировать отсутствие хряща, в организме образуются дополнительные костные разрастания, называемые костными шпорами.
Остеоартрит — не единственное, что вызывает костную шпору на верхней части стопы. Ряд других факторов может вызвать разрушение хряща, что приводит к росту костной шпоры.
Действия, которые могут способствовать образованию костных шпор, включают танцы, бег и физические упражнения. Другие причины включают в себя:
- травма стопы
- ожирение или избыточный вес
- ношение тесной обуви
Костные шпоры обычно возникают на стопе из-за большого давления на эти кости.
Если у вас есть костная шпора на стопе, она, скорее всего, появится в верхней части средней части стопы. У вас также может развиться шпора на пальце ноги или пяточная шпора.
Хотя костные шпоры часто встречаются на стопе, они могут образовываться и на других частях тела, включая:
- колени
- бедра
- позвоночник
- плечо
- лодыжка
Несколько факторов повышают риск развития костной шпоры на стопе. Помимо остеоартрита, к этим факторам риска относятся:
Помимо остеоартрита, к этим факторам риска относятся:
- Возраст. Чем вы старше, тем выше риск получить костную шпору. Хрящ с возрастом разрушается, и этот постепенный износ побуждает организм создавать дополнительную кость в попытке восстановить себя.
- Физическая активность. Регулярная физическая активность помогает поддерживать здоровый вес и повышает уровень энергии. Но это также может вызвать дополнительную нагрузку на ваши ноги, что повышает риск образования костных шпор.
- Ношение тесной обуви. Тесная обувь может сдавливать пальцы ног и вызывать постоянное трение ступней и пальцев ног.
- Травмы. Костные шпоры могут развиваться после незначительной травмы, такой как ушиб или после перелома.
- Лишний вес. Избыточный вес оказывает дополнительную нагрузку на стопы и другие кости. Это может привести к более быстрому разрушению хряща, что приведет к образованию костной шпоры.
- Плоскостопие. Низкий свод стопы или его отсутствие может привести к тому, что при стоянии вся стопа будет касаться пола. Это создает дополнительную нагрузку на суставы и вызывает различные проблемы, такие как молоткообразный палец, волдыри, бурсит и костные шпоры.
Костные шпоры не всегда вызывают симптомы. Можно иметь его и не осознавать этого. У некоторых людей, однако, появляется боль или болезненность в верхней части средней части стопы. Боль варьируется от человека к человеку и может постепенно усиливаться.
Другие симптомы костной шпоры на стопе включают:
- покраснение и отек
- тугоподвижность
- ограничение подвижности в суставах
- натоптыши
- затруднения при стоянии или ходьбе не улучшить. Врач проведет физический осмотр стопы и суставов, чтобы определить локализацию боли и оценить диапазон движений.
Для диагностики костной шпоры врачи проведут визуализирующий тест (во время которого делаются подробные снимки суставов стопы).
 Варианты включают рентген, компьютерную томографию или МРТ.
Варианты включают рентген, компьютерную томографию или МРТ.Вам не нужно лечить костную шпору, которая не вызывает симптомов. Так как костная шпора не исчезнет сама по себе, варианты облегчения мучительной боли включают:
Потеря веса
Потеря веса уменьшает давление на кости стопы и облегчает боль, связанную с костной шпорой. Вот несколько советов:
- занимайтесь спортом не менее 30 минут 3 раза в неделю
- сократите потребление калорий
- контролируйте порции
- употребляйте больше фруктов, овощей, нежирного мяса и цельнозерновых продуктов
- сократить потребление сахара, жареной и жирной пищи
Сменить обувь или надеть прокладки
Смена обуви также может облегчить симптомы костной шпоры, особенно если вы работаете на ногах.
Выбирайте не слишком тесную и не слишком свободную обувь, которая не сдавливает пальцы ног. Носите обувь с закругленным или квадратным носком для дополнительного пространства.
 Если у вас низкий свод стопы, добавьте к обуви дополнительную набивку, чтобы уменьшить давление.
Если у вас низкий свод стопы, добавьте к обуви дополнительную набивку, чтобы уменьшить давление.Терапия теплом и льдом
Чередование терапии льдом и теплом также может облегчить боль, связанную с костной шпорой. Тепло может уменьшить боль и скованность, а лед может уменьшить воспаление и отек. Положите на ногу холодный компресс или грелку на 10–15 минут несколько раз в день.
Инъекция кортизона
Поговорите с врачом, чтобы узнать, подходит ли вам инъекция кортизона, которая помогает остановить воспаление. Врач вводит лекарство непосредственно в кость, чтобы облегчить боль, скованность и отек.
Ботинки для ходьбы
Ботинки для ходьбы предназначены для защиты стопы после травмы или операции. Их также можно носить для снятия давления и боли, связанной с костной шпорой.
Обезболивающие
Безрецептурные обезболивающие (ибупрофен, ацетаминофен или напроксен натрия) могут уменьшить воспаление и боль при костной шпоре. Принимайте по назначению.

Операция по удалению костной шпоры на стопе
Врач может порекомендовать операцию по удалению костной шпоры. Как правило, операция возможна только в том случае, если костная шпора вызывает сильную боль или ограничивает подвижность.
Возможно, вы не сможете предотвратить костные шпоры, если у вас остеоартрит. Тем не менее, вы можете снизить риск его развития, поддерживая здоровый вес, уменьшая нагрузку на суставы и надевая правильную обувь. Если у вас плоскостопие, носите стельки, предназначенные для поддержки свода стопы.
Костные шпоры могут мешать ходить или носить обувь, поэтому не игнорируйте симптомы этого состояния. Поговорите с врачом, если вы чувствуете боль или подозреваете костную шпору на верхней части стопы.
С помощью лекарств и внесения некоторых изменений в жизнь вы можете улучшить свои симптомы и предотвратить ухудшение состояния костной шпоры.
Остеофит (костная шпора) — NHS
Остеофиты – это костные шишки (костные шпоры), которые растут на костях позвоночника или вокруг суставов.
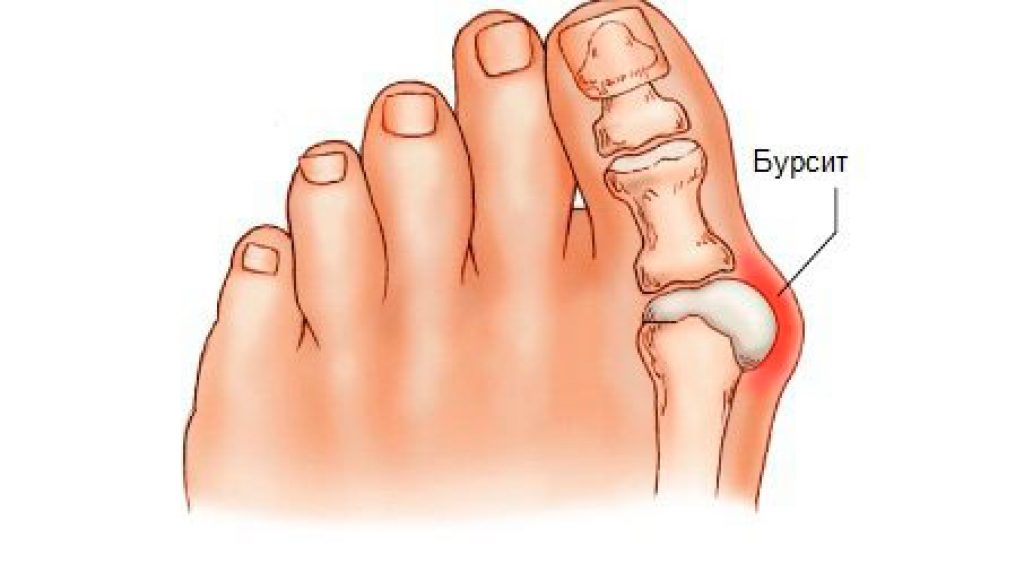
Они часто образуются рядом с суставами, пораженными остеоартритом, состоянием, при котором суставы становятся болезненными и тугоподвижными.
Osteophytes can grow from any bone, but they’re most often found in the:
- neck
- shoulder
- knee
- lower back
- fingers or big toe
- foot or heel
Osteophyte symptoms
Остеофиты не всегда вызывают симптомы.
Они могут вызвать проблемы, если они:
- тереться о другую кость или ткань
- ограничивать движения
- сжимать близлежащие нервы
Например, остеофиты в:
- позвоночнике могут вызывать боль и скованность в спине
- близлежащий шейный нерв и защемление боль, покалывание, онемение или слабость в руках
- плечо может ограничить пространство, доступное для сухожилий и связок, и может быть связано с тендинитом или разрывом ротаторной манжеты плеча
- бедро и колено могут уменьшить диапазон движений и часто связанный с болезненным артритом
- колено может вызывать боль при сгибании и разгибании ноги
- пальцы могут вызывать припухлости
Что вызывает остеофиты
Остеофиты имеют тенденцию формироваться, когда суставы поражены артритом.
Остеоартрит повреждает хрящ — жесткую, белую, гибкую ткань, которая выстилает кости и позволяет суставам легко двигаться.
Остеоартрит чаще всего поражает колени, бедра, позвоночник, мелкие суставы рук и основание большого пальца ноги.
По мере повреждения суставов вокруг суставов может образовываться новая кость. Эти костные разрастания называются остеофитами.
Остеофиты могут также образовываться в позвоночнике в результате анкилозирующего спондилоартрита, типа артрита, который специфически поражает позвоночник.
Когда обращаться за медицинской помощью
Обратитесь к врачу общей практики, если у вас есть боль или скованность в суставах или если у вас есть другие симптомы в какой-либо части тела, такие как онемение или боль в нервах. Они исследуют основную причину.
Врач общей практики спросит вас о ваших симптомах и может осмотреть пораженный участок.
 Они могут проверить движения ваших суставов и мышечную силу. Они также изучат вашу историю болезни.
Они могут проверить движения ваших суставов и мышечную силу. Они также изучат вашу историю болезни.Вас могут направить на рентген, который выявит любой артрит в суставе и остеофиты. МРТ лучше подходит для исследования разрывов связок или сухожилий.
Лечение остеофитов
Остеофиты обычно не вызывают боли, но сопутствующий артрит может быть причиной.
Если вы испытываете боль, вам могут помочь обезболивающие, которые можно купить в аптеке или магазине, например парацетамол или ибупрофен.
Ибупрофен — это нестероидный противовоспалительный препарат (НПВП), который также помогает уменьшить любой отек и воспаление.
Если у вас избыточный вес, вам поможет похудение, так как вы немного снизите нагрузку на суставы.
Физиотерапевт также может помочь вам, порекомендовав упражнения, которые могут укрепить мышцы, окружающие проблемную область, и помогая улучшить диапазон движений.